- Caratteristiche del linfoma mantellare
- Il sistema linfatico e i linfociti B
- Caratteristiche biologiche e molecolari
- Classificazione e varianti
- Sintomi del linfoma mantellare
- Diagnosi del linfoma mantellare
- Trattamento del linfoma mantellare
- Approcci terapeutici
- Chemioterapia e immunoterapia
- Trapianto di cellule staminali
- Terapie target e innovative
- Radioterapia
- Prognosi e aspettative di vita
- Cosa vuol dire mantellare
- Qual è il linfoma più pericoloso
Il linfoma mantellare (mantle cell lymphoma, MCL) è una forma rara di linfoma non-Hodgkin che rappresenta circa il 5-7% di tutti i linfomi. Si tratta di un tumore del sistema linfatico che origina dalla trasformazione maligna dei linfociti B presenti nella zona mantellare dei linfonodi, da cui prende il nome.
Prenota una visita nutrizionista
Caratteristiche del linfoma mantellare
↑ topIl sistema linfatico e i linfociti B
↑ topIl sistema linfatico è una componente fondamentale del sistema immunitario, costituito da una rete di vasi, organi e tessuti che producono e trasportano la linfa. I linfonodi sono piccole strutture ovali distribuite lungo i vasi linfatici che fungono da filtri per la linfa.
All’interno dei linfonodi si trovano diverse zone anatomiche, tra cui la zona mantellare (mantle zone), un’area periferica che circonda i centri germinativi. Questa zona contiene linfociti B maturi ma non ancora completamente attivati.
I linfociti B sono globuli bianchi responsabili della produzione di anticorpi, proteine fondamentali per combattere le infezioni. Nel linfoma mantellare, questi linfociti subiscono una trasformazione maligna che li porta a moltiplicarsi in modo incontrollato.
Caratteristiche biologiche e molecolari
↑ topIl linfoma mantellare presenta alcune caratteristiche genetiche distintive:
- Traslocazione cromosomica t(11;14): presente in oltre il 95% dei casi, questa alterazione genetica porta alla sovraespressione della proteina ciclina D1, che regola il ciclo cellulare e favorisce la proliferazione incontrollata delle cellule tumorali.
- Instabilità genomica: le cellule del linfoma mantellare accumulano frequentemente ulteriori mutazioni genetiche che contribuiscono alla progressione della malattia.
- Fenotipo immunologico: le cellule esprimono tipicamente i marcatori CD5, CD19, CD20 e la ciclina D1, caratteristiche che aiutano nella diagnosi.
Classificazione e varianti
↑ topIl linfoma mantellare può presentarsi in diverse forme:
- Forma classica: rappresenta la maggioranza dei casi ed è caratterizzata da un decorso più aggressivo
- Forma indolente: più rara, cresce lentamente e può non richiedere trattamento immediato
- Forma blástica: variante più aggressiva con cellule che assomigliano ai linfoblasti
- Forma pleomorfica: caratterizzata da cellule di dimensioni e forme variabili
Sintomi del linfoma mantellare
↑ topSintomi generali
↑ topI sintomi del linfoma mantellare possono essere inizialmente vaghi e aspecifici:
Ingrossamento dei linfonodi: il segno più comune è il rigonfiamento indolore dei linfonodi, tipicamente nel collo, ascelle o inguine. I linfonodi interessati sono generalmente fermi, mobili e non dolenti.
Sintomi sistemici (sintomi B):
- Febbre persistente senza causa apparente (oltre 38°C)
- Sudorazioni notturne profuse che richiedono cambio della biancheria
- Perdita di peso involontaria superiore al 10% in sei mesi
- Stanchezza intensa e persistente (astenia)
Sintomi da coinvolgimento extranodal
↑ topIl linfoma mantellare tende a diffondersi oltre i linfonodi con maggiore frequenza rispetto ad altri linfomi:
Coinvolgimento gastrointestinale (50-90% dei casi):
- Dolore addominale
- Nausea e vomito
- Diarrea o alterazioni dell’alvo
- Sanguinamento gastrointestinale
- Sensazione di pienezza precoce
Coinvolgimento del midollo osseo (fino al 90% alla diagnosi):
- Anemia con pallore e affaticamento
- Trombocitopenia con facilità al sanguinamento
- Leucopenia con aumentato rischio di infezioni
Coinvolgimento splenico:
- Ingrossamento della milza (splenomegalia)
- Sensazione di peso o dolore al fianco sinistro
- Sazietà precoce per compressione dello stomaco
Altri siti extralinfonodali:
- Sistema nervoso centrale (raro ma grave)
- Anello di Waldeyer (tonsille e adenoidi)
- Cute
- Orbite oculari
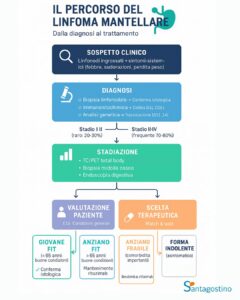
Diagnosi del linfoma mantellare
↑ topPercorso diagnostico
↑ topLa diagnosi richiede un approccio multidisciplinare e diverse indagini:
Biopsia linfonodale: rappresenta il gold standard diagnostico. Viene asportato un linfonodo ingrossato (o parte di esso) per l’esame istologico. L’analisi al microscopio permette di identificare le caratteristiche morfologiche tipiche del linfoma mantellare.
Esame immunoistochimico: su campione bioptico si ricerca l’espressione di marcatori specifici come CD5, CD20, e soprattutto la ciclina D1, che è positiva nella maggior parte dei casi.
Analisi citogenetica e molecolare: permette di identificare la traslocazione t(11;14) e altre alterazioni genetiche. Tecniche utilizzate includono la FISH (fluorescence in situ hybridization) e la PCR.
Esami di stadiazione
↑ topUna volta confermata la diagnosi, sono necessari esami per determinare l’estensione della malattia:
Esami ematici completi:
- Emocromo con formula leucocitaria
- LDH (lattato deidrogenasi), spesso elevato
- Beta-2-microglobulina
- Funzionalità epatica e renale
Imaging radiologico:
- TC total body con mezzo di contrasto per valutare linfonodi e organi interni
- PET-TC con FDG per identificare tutte le sedi di malattia attiva
- Risonanza magnetica in casi selezionati
Biopsia del midollo osseo: aspirato e biopsia osteomidollare per valutare il coinvolgimento del midollo.
Endoscopia digestiva: gastroscopia e colonscopia con biopsie multiple per valutare il coinvolgimento gastrointestinale, molto frequente in questa patologia.
Puntura lombare: in casi selezionati per escludere il coinvolgimento del sistema nervoso centrale.
Stadiazione secondo Ann Arbor
↑ topIl linfoma mantellare viene classificato in quattro stadi:
- Stadio I: coinvolgimento di una sola regione linfonodale
- Stadio II: coinvolgimento di due o più regioni linfonodali dallo stesso lato del diaframma
- Stadio III: coinvolgimento linfonodale su entrambi i lati del diaframma
- Stadio IV: coinvolgimento diffuso di uno o più organi extralinfatici (midollo osseo, fegato, polmoni)
La maggior parte dei pazienti con linfoma mantellare viene diagnosticata in stadio avanzato (III o IV).
Trattamento del linfoma mantellare
↑ topApprocci terapeutici
↑ topIl trattamento dipende da diversi fattori: età del paziente, stadio della malattia, sintomi, condizioni generali e presenza di comorbidità.
Watch and wait (vigile attesa): in pazienti anziani asintomatici con forma indolente, può essere appropriato monitorare la malattia senza iniziare immediatamente terapie, dato che il trattamento precoce non sempre migliora la sopravvivenza.
Chemioterapia e immunoterapia
↑ topRegimi chemioterapici intensivi per pazienti giovani (<65-70 anni) in buone condizioni:
Protocollo R-CHOP: combinazione di rituximab (anticorpo monoclonale anti-CD20) con ciclofosfamide, doxorubicina, vincristina e prednisone. È uno dei regimi più utilizzati.
Protocollo R-DHAP o R-HyperCVAD: regimi più intensivi alternati, utilizzati soprattutto nei pazienti candidabili a trapianto.
Terapia di mantenimento con rituximab: dopo aver ottenuto la risposta, il rituximab viene somministrato ogni 2-3 mesi per 2-3 anni per prolungare la remissione.
Trapianto di cellule staminali
↑ topTrapianto autologo: nei pazienti giovani in buone condizioni che rispondono alla chemioterapia iniziale, il trapianto autologo di cellule staminali può prolungare significativamente la remissione della malattia.
La procedura prevede:
- Raccolta delle cellule staminali del paziente dopo chemioterapia
- Somministrazione di chemioterapia ad alte dosi
- Reinfusione delle cellule staminali raccolte
Trapianto allogenico: utilizzato in casi selezionati, soprattutto in pazienti giovani con malattia recidivante. Presenta maggiori rischi ma offre la possibilità di guarigione definitiva.
Terapie target e innovative
↑ topInibitori del BTK (Bruton tyrosine kinase):
- Ibrutinib: farmaco orale che blocca una proteina essenziale per la sopravvivenza delle cellule del linfoma. Approvato per il trattamento dei pazienti recidivati o refrattari.
- Acalabrutinib: altro inibitore del BTK con profilo di tollerabilità migliorato.
Inibitori del proteasoma:
- Bortezomib: può essere aggiunto ai regimi chemioterapici standard per migliorare l’efficacia.
Terapie CAR-T: cellule T del paziente vengono modificate geneticamente per riconoscere e attaccare le cellule tumorali. Rappresenta un’opzione promettente per i pazienti con malattia recidivante dopo multiple linee di terapia.
Anticorpi monoclonali di nuova generazione: come obinutuzumab, alternativa al rituximab.
Radioterapia
↑ topLa radioterapia può essere utilizzata in situazioni specifiche:
- Malattia localizzata in stadio I
- Trattamento palliativo di masse sintomatiche
- Consolidamento dopo chemioterapia in casi selezionati
Prognosi e aspettative di vita
↑ topQuanto si vive con un linfoma mantellare
↑ topLa prognosi del linfoma mantellare è variabile e dipende da numerosi fattori. Storicamente, è stato considerato uno dei linfomi con prognosi meno favorevole, ma i progressi terapeutici degli ultimi anni hanno migliorato significativamente le aspettative.
Sopravvivenza mediana: con i trattamenti moderni, la sopravvivenza mediana è di circa 5-7 anni dalla diagnosi. Tuttavia, alcuni pazienti possono vivere molto più a lungo.
Fattori prognostici favorevoli:
- Età giovane (<65 anni)
- Buone condizioni generali
- Assenza di sintomi sistemici (sintomi B)
- LDH normale
- Basso indice proliferativo (Ki-67)
- Risposta completa alle terapie
Fattori prognostici sfavorevoli:
- Età avanzata
- Presenza di variante blastica
- Elevato indice proliferativo
- Coinvolgimento del sistema nervoso centrale
- Multiple comorbidità
Modelli prognostici
↑ topMIPI (Mantle Cell Lymphoma International Prognostic Index): score che utilizza età, performance status, conta leucocitaria e livelli di LDH per stratificare i pazienti in gruppi a rischio basso, intermedio o alto.
Prospettive future
↑ topI nuovi farmaci e le terapie innovative stanno cambiando la storia naturale della malattia:
- Le terapie target come gli inibitori del BTK hanno mostrato risposte durature
- Le CAR-T cells offrono nuove possibilità per i pazienti recidivati
- Combinazioni innovative di farmaci sono in studio
- La medicina di precisione permette trattamenti sempre più personalizzati
Cosa vuol dire mantellare
↑ topIl termine “mantellare” si riferisce alla zona del linfonodo da cui origina questo tipo di linfoma. Nei linfonodi normali, i linfociti B si organizzano in strutture chiamate follicoli linfoidi, ciascuno composto da:
- Un centro germinativo centrale dove i linfociti B si moltiplicano e maturano
- Una zona mantellare che circonda il centro germinativo come un mantello
Le cellule del linfoma mantellare originano proprio da questa zona mantellare, da cui deriva il nome della malattia. Questa origine anatomica ha importanti implicazioni biologiche e cliniche, poiché determina le caratteristiche molecolari e il comportamento clinico di questo specifico tipo di linfoma.
Qual è il linfoma più pericoloso
↑ topÈ importante chiarire che non esiste un linfoma universalmente “più pericoloso”, poiché la gravità dipende da molteplici fattori:
Fattori che influenzano la pericolosità
↑ topTipo istologico: i linfomi si dividono in indolenti (a crescita lenta) e aggressivi (a crescita rapida). Paradossalmente, alcuni linfomi aggressivi hanno maggiori possibilità di guarigione rispetto a quelli indolenti.
Stadio alla diagnosi: una diagnosi precoce migliora significativamente la prognosi di qualsiasi linfoma.
Risposta alle terapie: alcuni linfomi, pur essendo aggressivi, rispondono molto bene alle terapie moderne.
Confronto con altri linfomi
↑ topIl linfoma mantellare è considerato una forma con prognosi intermedia:
- Più aggressivo dei linfomi follicolari indolenti
- Generalmente meno curabile del linfoma diffuso a grandi cellule B
- Meno aggressivo del linfoma di Burkitt o dei linfomi linfoblastici
Tuttavia, grazie ai progressi terapeutici degli ultimi anni, le prospettive per i pazienti con linfoma mantellare sono significativamente migliorate, con percentuali crescenti di sopravvivenza a lungo termine e qualità di vita soddisfacente durante e dopo i trattamenti.
Il linfoma mantellare rimane una patologia complessa che richiede un approccio multidisciplinare e personalizzato. La ricerca continua a sviluppare nuove terapie sempre più efficaci e con minori effetti collaterali, offrendo speranze concrete ai pazienti affetti da questa malattia.